Phakoemulsifikation und Astigmatismus-Korrektur
Strategien zur Vermeidung und Therapie
TRIER - Als vor 20 Jahren die meisten Kataraktoperationen noch mit manueller Kernexpression durchgeführt worden sind, führte die große Narbe zu einem Astigmatismus, der sich meist, aber nicht immer, innerhalb von zwei Monaten stabilisierte.Mäßig erfahrene Operateure verursachten vorübergehende Astigmatismen von über 10 dpt. Bei guten Operateuren lag der Astigmatismus eine Woche nach der Operation unter 3 dpt. Dahingegen konnten unvernähte 12-mm-Starschnitte, wie sie bis weit ins 20. Jahrhundert üblich waren, völlig ohne Astigmatismus verheilen.
Auch eine Phakoemulsifikation kann zu einem Astigmatismus führen. Um dies zu verhindern, sollen folgende Grundlagen bedacht werden:
1) Ein unvernähter Schnitt bei 12:00 kann zu einem Astigmatismus bei 90° führen, ein temporaler Schnitt zu einem Astigmatismus bei 0°. 2) Je breiter der Starschnitt ist, um so höher kann der Astigmatismus werden. 3) Je steiler der Tunnel in der Kornea verläuft und um so kürzer der Tunnel ist, desto höher ist der resultierende Astigmatismus. 4) Ein temporaler Starschnitt erzeugt einen geringeren Astigmatismus als ein bei 12:00 angelegter Schnitt. 5) Hitze bei Gebrauch eines Kauters oder bei Erhitzung des Stromas durch die Phakonadel ("Corneal Burn") kann zu einem Astigmatismus führen, dessen Achse in Richtung des thermischen Schadens liegt. 6) Wird ein Tunnel durch eine Naht gesichert, kann sich die Achse des schnittbedingten Astigmatismus um 90° drehen und ist nach zwei Monaten stabil. 7) Das Nahtmaterial beeinflusst den Astigmatismus. Wenn mit Nylon genäht wurde, ist der induzierte Astigmatismus stabil. Da sich Vicryl nach etwa sechs Wochen auflöst, ist der durch die Naht induzierte Astigmatismus instabil. 8) Schnitte im korneoskleralen Übergangsbereich führen eher zu einem Astigmatismus als rein korneale Schnitte. 9) Die durch den Starschnitt entstandenen Astigmatismen sind meist sphärisch neutral, aber irregulär. 10) Das Linsenimplantat kann zu einem lentikulären Astigmatismus führen: Hydrophile Acrylate können im Kapselsack durch dessen Schrumpfung so stark deformiert werden, dass Astigmatismen von über 3 cyl.dpt resultieren können.
Ein guter Kataraktoperateur muss immer die oben beschriebenen Maßnahmen zur Verhinderung eines Astigmatismus beachten. Die Therapie eines präoperativ bestehenden Astigmatismus ist refraktive Chirurgie und somit fast immer eine individuelle Gesundheitsleistung. Deshalb ist die gesamte Operation einschließlich der Phakoemulsifikation auch bei klinisch relevanter Linsentrübung privat abzurechnen. Jeder Operateur soll aus eigener Erfahrung entscheiden, welchen seiner Patienten er die operative Astigmatismuskorrktur anbietet.
Etwa zwei Drittel aller Katarakt- Patienten haben einen präoperativen Astigmatimus von bis zu 1 cyl.dpt, ein Viertel von bis zu 2 cyl.dpt und sieben Prozent von über 2 cyl.dpt. Die Hälfte aller presbyopen Patienten mit einem Astigmatismus von bis zu 3 cyl.dpt können eine gewisse Refraktionsamblyopie aufweisen. Mit einem mäßigen myopen Astigmatismus erlangen sie postoperativ eine Pseudoakkomodation, die sie durch den operativen Ausgleich des Astigmatismus verlieren würden. Wenn ein Kataraktpatient sicher ohne Brille in der Ferne auskommen will, ist vor der Operation die Möglichkeit der LASIK als Zweiteingriffanzusprechen. Vor jeder Astigmatismusoperation sollte die komplette Diagnostik mit Hornhauttopografie und Pachymetrie durchgeführt werden. Eine Refraktionsstabilität von mindestens einem Jahr ist zu dokumentieren.
Limbale relaxierende Inzisionen (LRI): Bei einem Prozent aller Kataraktpatienten erfolgt die Staroperation simultan mit einer limbalen Inzision zur Astigmatismus-Entlastung; 17 Prozent aller Kataraktoperateure bieten sie an. Während radiäre Inzisionen zur Korrektur der Myopie verlassen worden sind, haben sich limbusparallele Inzisionen zur Astigmatismuskorrektur bis heute gehalten. Die 0,6 Millimeter tiefen Inzisionen führen zu einer Destabilisierung des Wundbereichs. Bogenförmige Schnitte sind in ihrer Wirkung fast neutral gegenüber der Sphäre. Die relaxierende Wirkung steigt an, je zentraler, je länger und je tiefer die Schnittführung ist. Die Präzision der inzisionalen Astigmatismuskorrektur ist geringer als bei den anderen Verfahren. Eine einseitige Inzision führt zu einem irregulären Astigmatismus; sie erfolgt bei einer erwünschten Korrektur von maximal 3 cyl.dpt. Darüber werden paarige Inzisionen, auch am gegenüberliegendem Meridian, durchgeführt.
Implantation torischer Linsen: Torische Linsen werden aktuell von 30 Prozent aller Zentren implantiert; im Median bei fünf Augen im Jahr. Insgesamt sind derzeit 0,5 Prozent aller implantierten Linsen torisch. Die Bildqualität nach Korrektur eines Hornhautastigmatismus mit einer torischen Linse kann schlechter als bei Korrektur mit LASIK oder Kontaktlinse sein, da astigmatische Aberrationen um so stärker stören, je näher die korrigierende Linse am Brennpunkt und je weiter sie von der Hornhaut entfernt ist. Torische IOL werden überwiegend im niederen Bereich bis etwa 3 cyl.dpt angeboten. Damit können korneale Astigmatismen von 2 cyl.dpt korrigiert werden. Die exakte Achseneinstellung des Implantats ist notwendig aber schwierig, postoperative Drehungen mit Achsverschiebungen können möglich sein.
Eine Alternative zur Implantation einer primär torischen Linse ist die Implantation einer "Add-on-IOL" als Zweiteingriff. Da bei zunehmend irregulären oder höheren Astigmatismen die präoperative Biometrie unpräzise wird, kann mit der Zweitimplantation auch ein eventuell bestehender refraktiver Fehler ausgeglichen werden. Um Adhäsionsprobleme zu verhindern, ist nach der Implantation einer primären hydrophoben Linse in den Kapselsack die Implantation einer hydrophilen Zweitlinse in den Sulcus üblich.
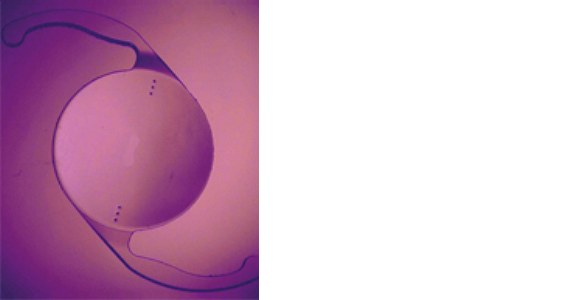
Hydrophobe Linse


